有關 「自付差額特材」 定費用的爭議,本辦公室近日收到非常多民眾的意見反應,為了解決民眾疑惑,捍衛未來台灣醫療品質,本辦公室昨日已經聯絡相關部門開會討論,希望幫忙反應,溝通協調出合理的架構!
目前,雖然行政部門已經作出一些說明,但從說明中我們只看到更多問題,以健保署針對 「二焦點水晶體」的圖示來看(我們沒拿到 raw data,完全依健保署的公開圖),表面上,我們參考所有醫材的價格,訂出一條不高不低的線,看似合理,但,在這條線下的只有 3 種啊!
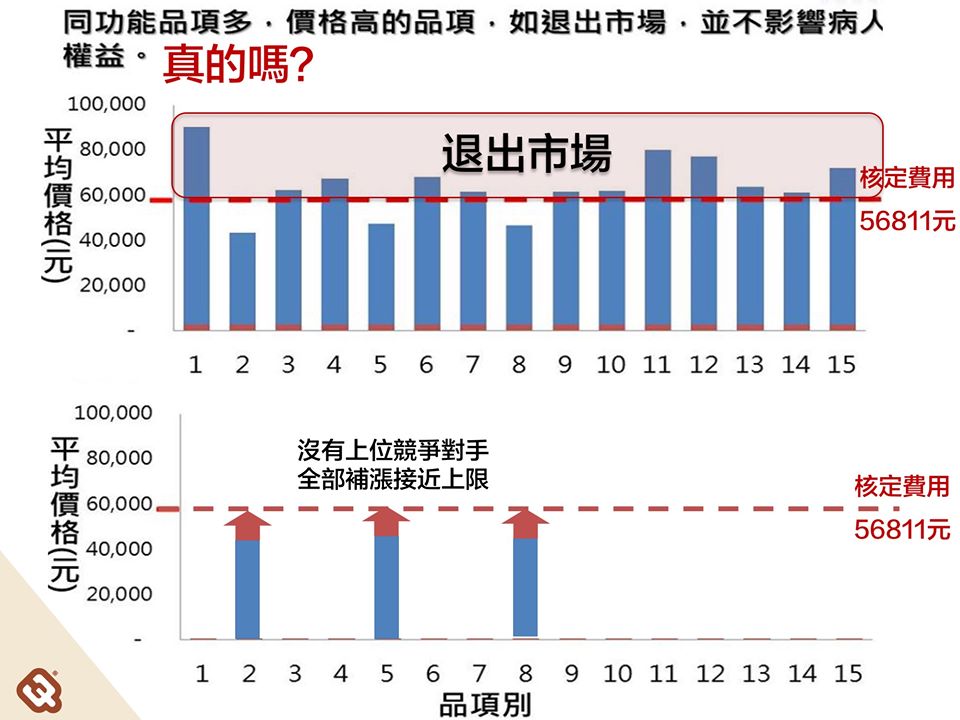
當線上的都退出市場後,你認為大家都會用到便宜的醫材了嗎?那可未必!
剩下 3 種價格低了天花板一截的醫材,因為失去上位競品,可以全部漲價都沒有競爭,這樣誰是贏家?
雖然,健保署這張原始圖有點怪,因為照他們自己解釋,這條線是取中位數不是平均數,但就算是淘汰近半的醫材,這樣真的不影響病人權益嗎?我很懷疑!
單位表示:「依臨床實證訂差額給付比率:盼處理宣稱功能佳、價格高,但實際上沒那麼好的產品,因此年初公告生效的《全民健康保險藥物給付項目及支付標準》新增 §52-4,明定此項。」
另,根據行政單位說明,這樣做是要符合健保法第 45 條:「本保險給付之特殊材料,保險人得訂定給付上限及保險醫事服務機構得收取差額之上限;屬於同功能類別之特殊材料,保險人得支付同一價格。」
但有幾個問題:
1. 何謂 「同功能類別」?這個定義是行政體系做的,但一樣的醫材類型,其治療效果、不良反應、耐用程度…可能差異很大,要說他同功能嗎?
2. 這法條 45 是「得」,不是 「應」,不用硬規定也不違法。如果行政單位認為有哪些窒礙難行不合時宜之處,我們也可討論修法方向。
健保可以限制給付上限,但為何不能「維持」脫鉤,讓給付到上限後,剩下患者自負?卻反過來規定醫院的價格上限,讓患者只能選擇去全自費市場。
3. 我一向認為,真正要做的,是資訊透明化,使用者介面友善化,並設定申訴與打擊聯合哄抬價格的機制,讓創新的力量不要被政府扼殺。
4.關於支付上限,同樣品牌加以管制相對沒問題,但不宜將價格限制此種極端政策工具繼續擴張
我們這幾天收集資料過程中,看到有許多先進醫材、原廠藥,都因為政府長年的價格管制已經不進台灣,影響國人就醫權益甚巨。
我們現在還能享有高品質的醫療,這是因就醫可及性高,政府壓榨醫護付出所得。
這樣的醫療體質滿意度可能高,但是否能夠長久?是否有永續發展的可能? 還是我們要在市場自由化與醫療分配平均化之間,經過更多的討論,達到一個有彈性,具永續性的理想平衡?政府應該更開放傾聽各方意見!
原文出自陳柏惟臉書,芋傳媒經授權轉載。

評論被關閉。